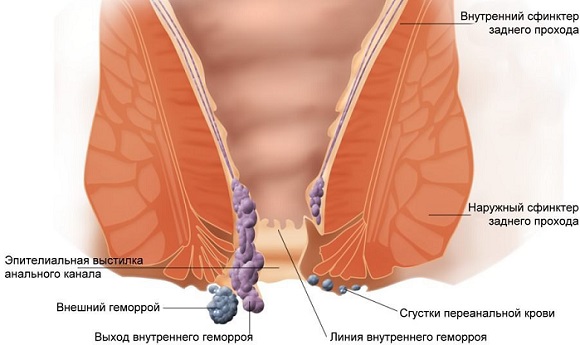
Геморрой – заболевание сосудов прямой кишки, при котором происходит увеличение, вплоть до выпадения, геморроидальных узлов. В нормальном состоянии геморроидальные узлы обязательно существуют в анальном канале каждого человека, ненормальным считается лишь их увеличение, выпадение, болезненность, кровотечение из них. Вообще, геморрой относят к заболеваниям системы кровообращения (Болезни вен, лимфатических сосудов и лимфатических узлов). Это одно из самых распространенных заболеваний. С каждым годом людей страдающих геморроем становится все больше, причем ему подвержены практически все возрастные группы.
Геморроидальные узлы – это сосудистые образования, расположенные в нижней части прямой кишки (анальном канале), в виде трёх подушечек. При воздействии неблагоприятных факторов, таких как чрезмерная физическая нагрузка, беременность, сидящий образ жизни в неправильной позе, происходит застой крови в узлах, и они увеличиваются. При увеличении внутренних узлов говорят о внутреннем геморрое, наружных - о наружном геморрое. Чаще всего происходит увеличение и наружных, и внутренних узлов, такой геморрой называется комбинированным.
Как все происходит?
Артерии, снабжающие кровью анальный канал, спускаются из прямой кишки и образуют богатую сеть сосудов (это объясняет, почему кровотечение при геморрое ярко-красного, алого цвета - артериальная кровь, а не темно-красного - венозная, и почему кровотечение бывает весьма серьезным). Эти артерии снабжают кровью геморроидальные узлы.
Существуют 2 венозных протока, отводящих кровь из нижней области прямой кишки и ануса. Первый ведет в прямую кишку, второй проходит под кожей вокруг ануса.
Если геморрой начинается в верхней (ректальной) стороне анального канала (выше так называемой зубчатой линии), речь идет о внутреннем геморрое. Если в нижней части анального канала - внешнем. Геморрой возникает тогда, когда отток крови из геморроидальных узлов по каким-то причинам затруднен. Сосуды геморроидальных узлов набухают и ткани узла увеличиваются в размерах. Выпуклые массы ткани выступают в анальный канал, но в отличие от внешнего геморроя, внутренний не виден снаружи и его сложно почувствовать на ранней стадии.
Причины возникновения геморроя
- Чрезмерные физические нагрузки и поднятие тяжестей (при этом происходит повышение внутрибрюшного давления, что приводит к выпадению геморроидальных узлов), чрезмерное натуживание;
- Врожденная недостаточность венозной системы;
- Застой в венах прямой кишки, нарушения оттока по венозным стволам;
- Запор (увеличивается давление в прямой кишке и происходит приток крови к геморроидальным узлам, что способствует их увеличению и последующему выпадению);
- Малоактивный образ жизни;
- Недостаточное потребление в пищу пищевых волокон;
- Беременность, роды (у женщин возникает повышение давление в брюшной полости, что может вызвать появление геморроя);
- Экзо– и эндогенные интоксикации (злоупотребление алкоголем, острой пищей);
- Инфекционные агенты (колит, криптогенная инфекция);
В основе развития геморроя лежит нарушение оттока крови по венулам (мелкие кровеносные сосуды, обеспечивающие отток обеднённой кислородом крови из капилляров в вены) от кавернозных телец, располагающихся в стенке прямой кишки, которые и являются субстратом геморроидального узла.
Наличие даже одной из вышеперечисленных причин может спровоцировать геморрой.
Симптомы геморроя
Наиболее частая жалоба при внутреннем геморрое - безболезненное кровотечение. Вы увидите вкрапления ярко красной крови в стуле, на туалетной бумаге или капли крови в унитазе. Кровотечение обычно длится недолго.
Внутренний геморрой протекает безболезненно, его на ранних стадиях невозможно увидеть или почувствовать, в отличие от внешнего. Внешний геморрой можно увидеть вдоль внешней стороны ануса и почувствовать.
Обнаружить у себя геморрой можно, почувствовав комок в анусе, либо увидев кровь на туалетной бумаге или в унитазе, или заметив выпадение внутренних геморроидальных узлов после дефекации, геморроидальные узлы могут быть травмированы (например, при запоре) и возможно появление кровотечения и боль. Такие симптомы, как анальный зуд или дискомфорт могут быть и не замечены. При выпадении геморроидальных узлов часто появляется зуд в анусе (анальный зуд).
Кровотечение из прямой кишки является симптомом и более грозных заболеваний, поэтому при появлении первых симптомов рекомендуется проконсультироваться с проктологом.
Следствием внешнего геморроя может быть болезненное состояние, которое называется тромбированный геморрой.
Когда сгусток крови оседает в геморроидальном узле, геморрой станет еще более опухшим. Это приводит к еще большему его увеличению. Возникают сильные боли и жжение при дефекации. Это тоже является одним из факторов, которые могут потребовать осмотра врача и лечения.
При геморрое расширяются опухшие вены прямой кишки, при этом примите во внимание, что рак вызывается клетками, которые выходят из-под контроля. Геморрой не может привести к развитию рака толстой или прямой кишки (или колоректальный рак). В некоторых редких случаях, однако, люди с колоректальным раком являются более восприимчивыми к геморрою. Это происходит потому, что получается дополнительное давление на вены прямой кишки, когда растет опухоль.
Симптомы геморроя могут быть очень похожими на рак прямой кишки, поэтому обратитесь к врачу, если у вас есть следующие симптомы: кровь в стуле и ректальные кровотечения, а также ректальная боль.
Клиническая картина
Выделяют острый геморрой (ущемленный геморрой, острый тромбофлебит, тромбоз геморроидальных узлов) и хронический.
По клинической картине различают 3 степени тяжести острого геморроя.
I степень – небольшие, слегка болезненные подкожные узлы тугоэластической консистенции. Кожа перианальной области гиперемирована. Больные отмечают жжение и зуд после дефекации. Описанные явления усиливаются после приема острой, соленой пищи, алкоголя.
II степень – перианальная зона резко гиперемирована, болезненна, уплотнена. При сидении и ходьбе – сильные боли в области заднего прохода. После слабительного, клизмы стул бывает, сопровождается сильными болями.
III степень – вся перианальная область отечна, гиперемирована, с ущемленными в анальном канале, выпавшими («букет») багровыми, плотными и резко болезненными узлами. Эта стадия острого геморроя нередко сопровождается задержкой стула и мочеиспускания. Больные должны быть госпитализированы в хирургическое отделение.
Если не принять срочных мер, выпавшие и ущемленные узлы могут некротизироваться, что грозит развитием тяжелого парапроктита (острое или хроническое воспаление параректальной клетчатки).
Воспаление при остром геморрое носит всегда вторичный характер и связано с нарушением кровообращения в ущемленных узлах, с проникновением инфекции в ткани узлов. Наиболее характерными жалобами являются неприятные ощущения в области заднего прохода, легкий зуд, затруднение во время дефекации.
Затем появляются кровотечения во время дефекации – от следов крови до массивных.
Диагностика геморроя
Диагностика геморроя не составляет труда. Диагноз, как правило, выявляется при опросе пациента и первом амбулаторном осмотре. При осмотре оценивается степень выпадения узлов из анального канала, возможность их обратного вправления, кожные покровы анальной области, наличие и степень кровоточивости.
Иногда может понадобиться анаскопия. При анаскопии маленький, светящийся шар (анаскоп) помещается в анус, что позволяет в полной мере увидеть анус и нижний отдел прямой кишки. Процедура причиняет небольшой дискомфорт, но легко выполняется в кабинете врача и не требует обезболивающих препаратов.
Для исключения онкологии проводят ректороманоскопию, исследование прямой и сигмовидной кишок, при котором осматривается слизистая этих областей.
Геморрой дифференцируют (уточняют диагноз при сходных симптомах с болезнями):
- С анальной трещиной, которая также может давать кровотечение и боль в области ануса.
- Выпадение слизистой или всей прямой кишки, при этом образование имеет цилиндрическую форму.
- С раком прямой кишки, при котором также присутствует кровотечение. Есть редкие формы рака, которые выглядят как геморрой. с кожными заболеваниями, в частности, с кондиломами.
- Другими причинами кровотечения могут быть колит (воспаление кишки), полипы.
Лечение геморроя
Лечение острого геморроидального тромбофлебита делится на консервативное и оперативное.
Консервативное лечение включает регуляцию акта дефекации и консистенции кала путем назначения диеты, содержащей продукты, обладающие послабляющим действием, овощи, фрукты.
Соблюдение гигиенического режима (душ, обмывание области заднего прохода теплым раствором марганцовки). Не рекомендуется прием острой пищи, алкоголя. При сильных болях – холод на промежность, анальгин, свечи с гепарином.
В наше время широко применяют безоперационное лечение геморроя. Данные методы применимы на начальных стадиях болезни, когда вылечить геморрой можно минимальным «вмешательством в организм».
Методы безоперационного лечения геморроя:
- Склеротерапия - введение в геморроидальные узлы специальных клейких веществ, которые заполняют их просвет и склеивают их стенки.
- Инфракрасная коагуляция - этот метод основан на том, что с помощью специального инструмента с инфракрасным излучением врач блокирует поступление крови к геморроидальным узлам, что приводит к их опустошению и спаданию.
- Проксимальное лигирование (перевязка) – мини-операция, при которой перевязывают артерии, несущие кровь к геморроидальным узлам, что также приводит к их отпаданию.
- Лигирование (перевязка) латексными кольцами - манипуляция, занимающая не более 10 минут, при которой на основание геморроидального узла накладывается колечко, которое прекращает питание узла в результате чего он отмирает и отпадает вместе с кольцом. Данная операция эффективна даже на третьей стадии геморроя.
При отсутствии эффекта от вышеперечисленного – лечение оперативное.
Операция при геморрое
Хирургическое лечение геморроя применяют в тех случаях, когда заболевание находится в третьей и четвертой стадии, т.е. имеются невправимые геморроидальные узлы, а также в случае острого тромбоза (резкой закупорки узла и прекращения оттока крови), который сопровождается невыносимыми болями. Операция по удалению геморроя называется геморроидэктомия - во время операции под общим наркозом производится удаление всех геморроидальных узлов.
Геморроидэктомию осуществляют различными способами, в настоящее время, для удаления геморроя, чаще всего используют специальные ультразвуковые скальпели. Послеоперационный период длится до 20 дней – в этот период больные должны избегать физических нагрузок, питаться легкой и жидкой пищей для предотвращения запоров. Рецидивы (повторные случаи) запора после операции практически не встречаются.
После операции в течение 2 дней назначаются обезболивающие средства, свечи.
Осложнения:
- рубцовые изменения в заднем проходе;
- стойкий болевой синдром;
- проктит, проктосигмоидит (чаще всего является местным проявлением воспалительного заболевания всей толстой кишки (колит));
- сужение заднего прохода.
Лечение
- При I степени – профилактические меры.
- При II степени – консервативная терапия.
- При III степени – оперативное лечение.
Свечи применяются только при внутреннем геморрое (так как при наружном они не воздействуют на узлы), а мази – главным образом при наружном геморрое.
Если боль невыносима, врач выполнит новокаиновую блокаду заднего прохода — несколько уколов новокаина в ткани рядом с анусом. Если боль вызвана анальной трещиной, применяют баралгин, спазмалгон или пластырь с нитроглицерином. Местные препараты на основе гормональных средств (в основном, стероидных) оказывают противовоспалительное действие, но имеют ограничение применять не более 7 дней.
В современной медицине для лечения геморроя используется лед. Лед – известное средство, снимающее боль при геморрое. Его прикладывание к геморроидальной шишке способствует сужению сосудов, помогает остановить кровотечение.
Геморрой у беременных
Геморрой часто встречается во время беременности и родов. Беременность провоцирует или усугубляет геморрой, но почему это происходит, тоже точно неизвестно. Поскольку у большей части женщин после родов симптомы геморроя исчезают, весьма вероятно, что при беременности его вызывают не только повышение давления в брюшной полости и малом тазу из-за увеличения матки, но и гормональные изменения.
При обнаружении первых признаков геморроя, лечение необходимо начать немедленно. В этом случае геморрой можно вылечить быстро, надежно, безболезненно.
Профилактика геморроя
- Устранение сопутствующих заболеваний (гастрит, колит).
- Снятие действия других провоцирующих факторов (употребление алкоголя, курение).
- Борьба с запорами. Послабляющие средства на растительной основе (корень валерианы, кора крушины, корень ревеня); смесь меда, инжира и александрийского листа.
- Обратите внимание на свое питание. Не употреблять острую и пряную пищу. Употребляйте в пищу больше фруктов и овощей, содержащих достаточное количество растительной клетчатки. Рекомендуется увеличение пищевых волокон в рационе, лечение запоров. Волокна есть в свежих и сушеных фруктах, овощах, зерне и зерновых культурах. В день рекомендуется 20-30 грамм клетчатки. Этот совет поможет избежать частых запоров, которые являются одной из причин развития геморроя.
- Если ваша работа предполагает малоподвижный образ жизни, займитесь гимнастикой, плаванием, также полезна ходьба и бег. Благодаря регулярным физическим упражнениям вы улучшите кровообращение и снизите риск развития геморроя.
- Соблюдайте гигиену области промежности: старайтесь чаще подмываться и принимать душ не реже одного раза в день.
- Слабительные препараты часто употреблять не рекомендуется, поскольку диарея (понос) усугубляет симптомы геморроя.
При возникновении симптомов геморроя, обратитесь к врачу как можно раньше. На ранних стадиях геморрой намного легче поддается лечению.
Анальная трещина
Анальная трещина (трещина заднего прохода) – заболевание занимает третье место после колитов и геморроя. Чаще страдают женщины.
Стул для больных становится трагедией. Избегая стула, больные отказываются от приема пищи.
Причины возникновения анальных трещин:
- запоры и поносы;
- травмы инородными телами в испражнениях;
- хронические заболевания желудочно-кишечного тракта (гастрит, язвенная болезнь желудка, холецистит); 4) неспецифические заболевания прямой кишки (проктит);
- анальный зуд;
- геморрой;
- гинекологические и урологические инфекции;
- роды;
- анальный секс.
Трещина представляет собой щелевидный разрыв слизистой анального канала, располагающийся на задней стенке. Глубина ее может быть различной.
Клиническая картина
Раздражение нервных окончаний слизистой оболочки при длительном существовании трещин вызывает резкие боли и спазм заднего прохода. Анальная трещина вызывает боли, приводящие к спазму.
Триада симптомов:
- боль во время или после дефекации;
- спазм сфинктера;
- скудное кровотечение во время дефекации.
Боли могут иррадиировать (перемещаться) в крестец и промежность. Они могут вызывать дисменорею (расстройства менструаций, характеризующиеся болями в низу живота, пояснице и крестце в сочетании с общими явления). Боль во время дефекации характерна для острой трещины, после нее – для хронической.
Диагностика геморроя
- Осмотр области заднего прохода.
- Пальцевое исследование прямой кишки.
- Ректоскопия.
Лечение геморроя
Лечение анальных трещин должно быть направлено на снятие болей и спазма сфинктера, на нормализацию стула и заживление трещин.
Рекомендуется диета (кисломолочная, растительная). Исключение острых, соленых блюд, алкогольных напитков, отварная свекла, чернослив, курага, урюк, инжир.
Любое лечение назначает врач, индивидуально для каждого пациента.
Оперативное лечение
Хронические рубцовые трещины, упорный спазм сфинктера и сужение анального канала подлежат оперативному лечению. Операция заключается в иссечении трещины.
Запор
Самая частая причина геморроя – это запор. Рассмотрим подробнее это явление.
Запор возникает вследствие нарушения функции толстого кишечника, проявляется редкими или затруднительными актами дефекации и сопровождается ощущением неполного опорожнения кишечника.
Каждый человек имеет свою индивидуальную частоту и характер стула. Она зависит от его образа жизни, пищевых привычек. Но часто повторяющаяся задержка или неполное опорожнение кишечника более чем на 48 часов является хроническим запором.
Заболевания, при которых возможен запор
- анальная трещина
- Рак кишечника
- Депрессия
- Дивертикулит (дивертикулез)
- Геморрой
- Болезнь Гиршпрунга - одно из тяжелых врожденных заболеваний желудочно-кишечного тракта у детей.
- Гипотиреоз
- Синдром раздраженного кишечника
- Рассеянный склероз
- Болезнь Паркинсона
- Склеродермия
Возможные причины запора
- Гормональные изменения менструального цикла
- Диета, бедная клетчаткой
- Медпрепараты
- Дисфункция тазового дна
- Беременность
- Травма позвоночника
Причины запоров
Причины запоров самые разнообразные.
- Органические запоры связаны с приемом лекарственных средств, различными заболеваниями, патологическими изменениями кишечника.
- Наиболее часто запор вызывает прием антацидов (например, альмагель), антидепрессантов, антигистаминных препаратов (супрастин), мочегонных средств, гипотензивных препаратов, препаратов кальция. При их отмене стул восстанавливается.
- Токсический запор встречается при отравлении свинцом, ртутью и т.п. Отравление чаще случается в производственных условиях, и степень проявления зависит от количества токсического вещества, попавшего в организм человека. Кроме запоров, для отравления свинцом характерно повышение артериального давления, анемия, слабость, недомогание, приступообразные боли в животе, появление «свинцовой каймы» - лилово-серая полоска по краю десен.
- Эндокринный запор встречается, прежде всего, при гипотиреозе, сахарном диабете, климаксе. Гипотиреоз возникает при снижении функции щитовидной железы. Для него характерна слабость, вялость, выпадение волос, сухость кожи, снижение артериального давления, запоры, увеличение массы тела.
- Запор вследствие нарушения водно-электролитного обмена возникает при хронической сердечно-сосудистой недостаточности. Она проявляется слабостью, одышкой, появлению отеков, тяжестью в правом подреберье.
- Неврологические заболевания могут стать причиной запора.
- Травмы, заболевания, опухоли спинного мозга, особенно поясничного и крестцового отделов, откуда осуществляется иннервация органов малого таза, проявляются запорами.
- Болезнь Гиршпрунга (аганглиоз толстой кишки) появляется с первых дней жизни ребенка, ведущим симптомом является упорный длительный запор, увеличение размеров живота, снижение аппетита.
- Запор наблюдается у больных со структурными изменениями ануса (геморрой, анальные трещины). Заболевания развиваются постепенно, на фоне запора появляется зуд в области заднего прохода, выделение алой крови, болей при дефекации или выпадение геморроидальных узлов, при геморрое.
- Опухолевые поражения толстой кишки сопровождаются механическим сдавливанием кишечника и проявляются запорами. В начальных стадиях заболевания характерны упорные запоры, периодически появление крови и слизи в кале, болей при дефекации.
- Рефлекторный запор возникает при заболеваниях органов пищеварения (язвенная болезнь, обострение хронического холецистита).
- Запорами могут проявляться и гельминтозы – заболевания, вызываемые паразитическими червями. Они длительное время протекают бессимптомно, затем отмечается общая слабость, тошнота, боли в животе, связанные с приемом пищи, вздутие живота, запоры, анемия. Эти жалобы могут сочетаться с аллергическими проявлениями – кожным зудом, приступами астмы, ринитом, высыпанию на коже по типу крапивницы.
Когда исключены все заболевания кишечника и внекишечные причины запора, тогда диагностируют функциональный запор.
Психологические факторы, предрасполагающие к развитию функционального запора, наиболее часто встречаются, они связаны с нарушением регуляции кишечной моторики центрами коры головного мозга. Это депрессии, тревожные состояния. Подавление позывов к дефекации при ограниченной доступности туалета, изменения привычного ритма и образа жизни.
Алиментарный запор развивается при нерациональном и однообразном питании механически щадящей пищей с ограничением клетчатки. К продуктам, задерживающим опорожнение кишечника, относят манную и рисовую каши, сдобу, кисели, крепкий чай, шоколад, кофе.
У больных, длительно соблюдающих постельный режим, пожилых людей развиваются гиподинамические запоры, вследствие снижения физической активности.
При синдроме раздраженного кишечника происходит нарушение кишечной моторики. Синдром проявляется сочетанием болей в животе и нарушением дефекации (понос, запор или чередование поносов и запоров) без патологических изменений в кишечнике. Развитию синдрома предшествует голодание, прием слабительных, частые очистительные клизмы, для снижения массы тела, изменение психоэмоционального состояния (депрессии).
Острый запор – это внезапное отсутствие стула в течении нескольких часов, встречается при кишечной непроходимости. Сопровождается схваткообразными интенсивными болями в животе, тошнотой, рвотой, задержкой газов, запорами. Состояние больного быстро и резко ухудшается и требует неотложного осмотра врача.
Обследование при запорах
Для определения причины запора необходимо провести ряд обследований. Общий анализ крови, для исключения воспалительного процесса и анемии.
Анализ крови на сахар, для выявления сахарного диабета.
Колоноскопия, ирригоскопия, ректороманоскапия, для исключения патологических процессов в кишечнике, фиброгастродуоденоскопия – для диагностики язвенной болезни, УЗИ органов брюшной полости – для выявления органических заболеваний органов пищеварения. Анализ крови на скрытую кровь, копроцитограмма – для определения воспалительного процесса в кишечнике, анализ кала на яйца гельминтов. Бактериологическое исследование кала – для определения нормальной микрофлоры и выявления патогенной и условно-патогенной микрофлоры кишечника.
Лечение запоров
Для устранения запора необходимо изменение образа жизни. Занятия физкультурой, плаванием, бегом (если нет для этого противопоказаний) способствуют укреплению брюшного пресса и усилению моторики кишечника.
Гимнастика от запоров
Акту дефекации помогает массаж живота (утром в постели в течение 5 минут круговыми движениями по часовой стрелке) и общий массаж. Восстановлению позывов к дефекации способствуют специальные упражнения, которые повышают внутриректальное давление, стимулируют перистальтику. Утром перед началом гимнастики рекомендуют выпить стакан холодной воды, через 30 минут в туалете проделать упражнения. Глубокий вдох - выпячиваем живот, пауза 5 секунд, выдох – втягиваем живот, пауза 5 секунд, повторяют 3 раза, затем сильное натуживание. После нескольких спокойных дыханий, упражнение повторяют 7-10 раз.
Питание при запорах
При запорах рекомендуется обеспечить полноценное питание, с повышенным содержанием механических и химических стимуляторов моторной функции кишечника.
Это хлеб с муки грубого помола с добавлением отрубей, разнообразные овощи в сыром и тушенном виде, фрукты, продукты из цельных зерен. Особенно полезна свекла, морковь, помидоры, тыква, кабачки, цветная капуста. Сливы, абрикос, инжир, груши содержат клетчатку и сорбит эффективны как для профилактики, так и для лечения запоров. Увеличению объема кишечного содержимого и ускорению его транзита способствуют отруби, морская капуста, льняное семя. Пшеничные отруби заливают кипятком, чтобы они набухли, жидкость сливают, принимают постепенно наращивая дозу с 1 чайной ложки до 1-2 столовых ложек 2-3 раза в день, в течении 6 недель. Полезно включить в рацион морскую капусту, с минимальным количеством уксуса.
Медикаментозное лечение запоров
При неэффективности или малой эффективности диеты и гимнастики врач назначает слабительные.
Лечение запоров народными средствами
При лечении запоров широко применяют фитотерапию. К слабительным средствам растительного происхождения относят: лист сенны, кора крушины, плоды жостера, корень солодки, трава укропа, семена подорожника. Микроклизмы с облепиховым маслом и маслом шиповника. Эти способы терапии разрешено применять исключительно в качестве вспомогательных при терапии геморроя.
Осложнения запоров
Осложнением хронического запора является формирование калового завала (копростаза), который может стать причиной недержанию кала, ректального кровотечения, выпадения прямой кишки и развития кишечной непроходимости.
К какому врачу обратиться при запорах?
Основой лечения является устранение причины запоров и требует индивидуального подхода. Необходимые препараты, их дозу, комбинации порекомендует только врач общей практики (семейный врач, терапевт, педиатр) или врач гастроэнтеролог. Если запоры сопровождаются потерей массы тела, резкой слабостью, повышением температуры тела, нарастающими интенсивными болями в животе, снижением аппетита, появление слизи и крови в кале, кровотечениями необходимо срочно обратиться к врачу общей практики.