Системная красная волчанка (СКВ) – это хроническое прогрессирующее полисиндромное заболевание преимущественно молодых женщин и девушек (соотношение больных женщин и мужчин 10:1), которое развивается на фоне генетически обусловленного несовершенства иммунорегуляторных механизмов и ведет к неконтролируемому синтезу антител к собственным тканям организма с развитием аутоиммунного и иммунокомплексного хронического воспаления.
Кожные проявления красной волчанки впервые систематизировали в 1851 г. В 1872 г. Мориц Капоши разделил красную волчанку на ограниченную дисковидную форму и на диссеминированную, сопровождающуюся артралгиями, лихорадкой и сердечно-сосудистыми нарушениями.
Название красная волчанка, в латинском варианте как Lupus erythematosus, происходит от латинского слова «люпус», что в переводе на английский «wolf» означает волк и «эритематозус» - красная. Такое название было дано заболеванию из-за того, что кожные проявления были схожи с повреждениями при укусе голодным волком.
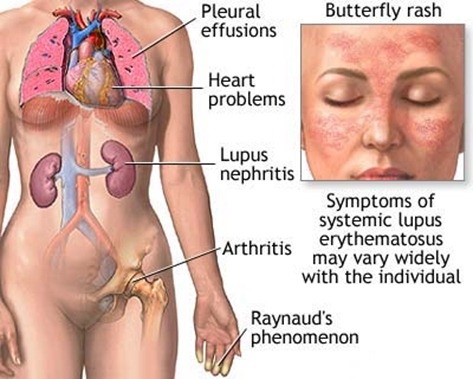
По своей сущности системная красная волчанка является хроническим системным аутоиммунным заболеванием соединительной ткани и сосудов, характеризующимся множественными поражениями различной локализации: кожи, суставов, сердца, почек, крови, легких, центральной нервной системы и других органов. При этом характер поражения определяют течение и прогноз заболевания. Аутоиммунное заболевание - это состояние, при котором иммунная система начинает воспринимать «свои» ткани как чужеродные и атакует их.
В настоящее время, СКВ относится к неизлечимым заболеваниям. Вместе с тем улучшение диагностики и раннее распознавание доброкачественных вариантов течения со своевременным назначением адекватного лечения приводят к удлинению продолжительности жизни больных и улучшению прогноза в целом.
Ремиссия заболевания – состояние, при котором нет признаков или симптомов СКВ. Случаи полной или длительной ремиссии СКВ хотя и редки, но имеют место.
СКВ - незаразное заболевание. Оно не может передаваться от человека к человеку, как инфекция.
Начало заболевания часто можно связать с длительным пребыванием на солнце в летний период, перепадами температуры при купании, введением сывороток, приемом некоторых лекарственных средств (в частности, периферических сосудорасширяющих препаратов из группы гидролазинов), стрессами, а также системная красная волчанка может начаться после родов, перенесенного аборта.
У детей изменения, связанные с заболеванием, возникают у детей быстрее и протекают более тяжело, чем у взрослых.
Клиническая картина
Этиология системной красной волчанки до настоящего времени неизвестна. В ее развитии предполагается участие вирусной инфекции, а также генетических, эндокринных и метаболических факторов.
У больных системной красной волчанкой обнаруживают лимфоцитотоксические антитела и антитела к ДНК, являющиеся маркерами персистирующей (постоянно присутствующей) вирусной инфекции.
В эндотелии капилляров поврежденных тканей выявляют вирусоподобные включения.
У больных системной красной волчанкой могут наблюдаться нарушения со стороны различных систем организма:
- трофические нарушения: выпадение волос, сухость кожи, ломкость ногтей;
- поражение легких: одышка, боли в грудной клетке при дыхании;
- поражение почек (при волчаночном гломерулонефрите): нарушение их функций;
- поражение нервной системы: зрительные галлюцинации, различные нарушения сознания, судорожные припадки.
Больной чувствует быструю утомляемость, общую слабость, головную боль, раздражительность, нарушение сна, подавленное настроение. Системная красная волчанка характеризуется различными кожными проявлениями: на коже лица, груди, шеи, в области суставов появляются сливные или изолированные красные, резко ограниченные, отечные пятна различной величины и очертаний.
Практически у 80-90% пациентов наблюдается артрит, причем характерно воспаление лучезапястных и голеностопных суставов, мелких суставов кисти, возникновение мышечных болей.
Выделяют острое, подострое и хроническое течение болезни.
Острое течение
Характеризуется внезапным началом с указанием больным конкретного дня, лихорадкой, полиартритом, поражением кожи по типу центральной эритемы (сильное покраснение кожи, вызванное расширением капилляров) в виде «бабочки», с цианозом (синюшный цвет кожи и слизистых оболочек) на носу и щеках. В ближайшие 3–6 месяцев развиваются явления острого серозита (плеврит; пневмонит - воспаление легкого, которое ограничивается поражением стенок альвеол; поражение центральной нервной системы; эпилептиформные припадки), резкое похудание. Течение тяжелое. Продолжительность заболевания без лечения – не более 1–2 лет.
Подострое течение
Начало с общих симптомов, артралгий (болезненность в суставах), рецидивирующих артритов, разнообразных неспецифических поражений кожи в виде дискоидной (дисковидной) волчанки, фотодерматозов на лбу, шее, губах, ушах, верхней части груди. Отчетлива волнообразность течения. Развернутая картина болезни формируется через 2–3 года.
Отмечаются:
- Поражение сердца, чаще в виде бородавчатого эндокардита Либмана – Сакса с отложениями на митральном клапане (двустворчатый клапан между левым предсердием и левым желудочком сердца);
- Часты миалгии (мышечная боль, возникающая в состоянии покоя или при напряжении мышц), миозиты с атрофией мышц (общее название заболеваний, характеризующихся как воспалительное поражение скелетной мускулатуры различного происхождения);
- Всегда присутствует синдром Рейно, довольно часто заканчивающийся ишемическим некрозом кончиков пальцев;
- Лимфаденопатия - состояние, проявляющееся увеличением лимфатических узлов лимфатической системы;
- Люпус-пневмонит (поражение легких при системной красной волчанке, протекающее по типу васкулита или атипичной пневмонии);
- Нефрит (воспаление почек), который не достигает такой степени активности, как при остром течении;
- Радикулиты, невриты, плекситы;
- Упорные головные боли, утомляемость;
- Анемия, лейкопения (состояние, характеризующееся понижением количества лейкоцитов),
- Томбоцитопения (снижением количества тромбоцитов ниже 150•109/л, что сопровождается повышенной кровоточивостью и проблемами с остановкой кровотечений),
- Гипергаммаглобулинемия (повышенное содержание в крови иммуноглобулинов).
Хроническое течение
Заболевание длительное время проявляется рецидивами различных синдромов: полиартрита, реже – полисерозита, синдромом дискоидной (дисковидной) волчанки, синдромами Рейно, Верльгофа. На 5—10-м году болезни присоединяются другие органные поражения (преходящий очаговый нефрит, пневмонит).
В качестве начальных признаков заболевания следует отметить кожные изменения, лихорадку, исхудание, синдром Рейно, диарею. Больные жалуются на нервозность, плохой аппетит. Обычно, за некоторыми исключениями заболевание прогрессирует достаточно быстро и развивается полная картина болезни.
При развернутой картине на фоне полисиндромности весьма часто начинает доминировать один из синдромов, что позволяет говорить о люпус-нефрите (наиболее часто встречающаяся форма), люпус-эндокардите, люпус-гепатите, люпус-пневмоните, нейролюпусе.
Кожные изменения и поражения различных органов
Симптом «бабочки» – наиболее типичное эритематозное (эритема — сильное покраснение кожи, вызванное расширением капилляров) высыпание на щеках, скулах, спинке носа. «Бабочка» может иметь различные варианты, начиная от нестойкого пульсирующего покраснения кожи с цианотичным оттенком в средней зоне лица и до центробежной эритемы только в области переносицы, а также дискоидных высыпаний с последующим развитием рубцовых атрофий на лице. Среди других кожных проявлений наблюдаются неспецифическая экссудативная эритема на коже конечностей, грудной клетки, признаки фотодерматоза на открытых частях тела.
К поражениям кожных покровов относят мелкоточечную геморрагическую сыпь на подушечках пальцев рук, ногтевых ложах, ладонях. Встречается поражение слизистой оболочки твердого нёба, щек и губ в виде энантемы, иногда с изъязвлениями, стоматитом.
Довольно рано наблюдается выпадение волос, увеличивается ломкость волос, поэтому на этот признак следует обращать внимание.
Поражение серозных оболочек отмечается у подавляющего числа больных (90 %) в виде полисерозита. Наиболее часто встречаются плеврит и перикардит, реже – асцит.
Поражение опорно-двигательного аппарата проявляет себя полиартритом, напоминающим ревматоидный артрит. Это наиболее часто встречающийся признак системной красной волчанки (у 80–90 % больных). Характерно преимущественно симметричное поражение мелких суставов кистей, лучезапястных, а также голеностопных суставов. При развернутой картине болезни определяется дефигурация суставов за счет периартикулярного отека, а в последующем – развитие деформаций мелких суставов. Суставной синдром (артрит или артралгии) сопровождается диффузными миалгиями, иногда тендовагинитами, бурситами.
Поражение сердечно-сосудистой системы встречается достаточно часто, примерно у трети больных. На различных этапах заболевания выявляют перикардиты с тенденцией к рецидивам и облитерации перикарда. Наиболее тяжелой формой поражения сердца является бородавчатый эндокардит Лимбана – Сакса с развитием вальвулитов (воспаление одного или нескольких клапанов, особенно клапанов сердца) митрального, аортального и трехстворчатого клапанов. При длительном течении процесса можно выявить признаки недостаточности соответствующего клапана. При системной красной волчанке достаточно часто встречается миокардит очагового (практически никогда не распознается) или диффузного характера.
Поражения сердечно-сосудистой системы при системной красной волчанке имеют место чаще, чем это обычно удается распознать. Вследствие этого следует уделять внимание жалобам больных на боли в области сердца, сердцебиения, одышку и т. д. Больные системной красной волчанкой нуждаются в тщательном кардиологическом обследовании.
Поражение сосудов может проявляться в виде синдрома Рейно – расстройстве кровоснабжения кистей и (или) стоп, усиливающемся под воздействием холода или волнения, характеризующемся парестезиями, бледностью кожи пальцев, их похолоданием.
Поражение легких. При системной красной волчанке наблюдаются изменения двоякого характера, как вследствие вторичной инфекции на фоне пониженной физиологической иммунологической реактивности организма, так и волчаночного васкулита легочных сосудов – люпус-пневмонита. Возможно также осложнение, возникающее как следствие люпус-пневмонита – вторичная банальная инфекция.
Если диагностика бактериальной пневмонии не представляет затруднений, то диагностика люпус-пневмонита иногда затруднительна. Люпус-пневмонит протекает либо остро, либо тянется месяцами; характеризуется малопродуктивным кашлем, нарастающей одышкой, типичной рентгенологической картиной – сетчатым строением легочного рисунка и дисковидными ателектазами, преимущественно в средне-нижних долях легкого.
Поражение почек (волчаночный гломерулонефрит, люпус-нефрит). Часто является определяющим в исходе заболевания. Обычно он характерен для периода генерализации системной красной волчанки, однако иногда является и ранним признаком болезни. Варианты поражения почек различны. Очаговый нефрит, диффузный гломерулонефрит, нефротический синдром. Поэтому изменения характеризуются в зависимости от варианта либо скудным мочевым синдромом (протеинурией, гематурией), чаще – отечно-гипертензивной формой с хронической почечной недостаточностью.
Поражение желудочно-кишечного тракта проявляется в основном субъективными признаками. При функциональном исследовании можно иногда обнаружить неопределенную болезненность в эпигастрии и в области проекции поджелудочной железы, а также признаки стоматита. В ряде случаев развивается гепатит – при обследовании отмечают увеличение печени, ее болезненность.
Поражение центральной и периферической нервной системы описывается всеми авторами, изучавшими системную красную волчанку. Характерно разнообразие синдромов: астеновегетативный синдром, менингоэнцефалит, менингоэнцефаломиелит, полиневрит-радикулит. Поражения нервной системы возникают в основном за счет васкулитов. Иногда развиваются психозы – либо на фоне кортикостероидной терапии как ее осложнение, либо по причине ощущения безвыходности страдания. Может быть эпилептический синдром.
Синдром Верльгофа (аутоиммунная тромбоцитопения) проявляется высыпаниями в виде геморрагических пятен различной величины на коже конечностей, груди, живота, на слизистых оболочках, а также кровотечениями после незначительных травм.
Если определение варианта течения системной красной волчанки важно для оценки прогноза заболевания, то для определения тактики ведения больного необходимо уточнение степени активности патологического процесса.
Диагностика системной красной волчанки
Диагноз СКВ ставится на основании сочетания симптомов (таких как боль), признаков (лихорадка), результатов лабораторных методов и после исключения других заболеваний. Для того, чтобы отличить СКВ от других болезней, врачи Американской Ревматологический Ассоциации (АRА) установили перечень из 11 критериев заболевания, сочетания которых указывает на диагноз СКВ. Эти критерии представляют собой несколько наиболее распространенных симптомов/изменений, наблюдающихся у больных СКВ. Чтобы поставить достоверный диагноз СКВ, у пациента должно быть не менее 4 из 11 признаков заболевания, появившихся в любое время от начала болезни.
Опытные врачи могут поставить диагноз СКВ даже при наличии менее 4 симптомов заболевания.
Критерии включают:
- Сыпь в форме «бабочки» - красного цвета сыпь, появляющаяся на щеках и в области переносицы.
- Фотосенсибилизация – чрезмерная реакция кожи на солнечный свет. Обычно, возникает только на открытых участках кожи и не появляется на закрытых.
- Дискоидная волчанка – шелушащаяся, возвышающаяся, монетообразная сыпь в области лица, на коже головы, ушах, груди и руках. После исчезновения сыпи на этих местах остаются рубцы. Дискоидные изменения более часто встречаются у детей черной расы, чем в других расовых группах.
- Язвы на слизистых оболочках – маленькие язвочки в полости рта или носа. Они обычно безболезненны, но язвы в носовой полости могут приводить к носовым кровотечениям.
- Артрит – частый симптом у большинства детей, страдающих СКВ. Он включает боль и припухание суставов кистей, запястий, локтей, коленей или других суставов рук и ног. Боль может мигрировать, то есть возникать то в одних суставах, то в других. Боль может появляться в аналогичных суставах справа и слева. Артрит при СКВ обычно не приводит к стойким изменениям со стороны суставов (деформациям).
- Плеврит – воспаление плевры, покрывающей легкие и Перикардит – воспаление перикарда, покрывающего сердце. Воспаление этих тканей может привести к накоплению жидкости вокруг сердца или легких. Плеврит вызывает боль в грудной клетке, усиливающуюся при дыхании.
- Поражение почек – возникает почти у всех детей, болеющих СКВ и может быть, как легким, так и тяжелым. В начале, поражение почек чаще бессимптомно, и определяется только по анализам мочи или при определении функции почек по анализам крови. У детей со значительными изменениями в почках может быть кровь в моче и отеки, чаще в области стоп и на ногах.
- Поражение центральной нервной системы – выражается в головной боли, ее приступах и нервно-психических проявлениях, таких как затруднение концентрации внимания и запоминания, изменения в настроении, депрессия и психоз (серьезное психическое состояние, при котором нарушается мышление и поведение).
- Изменения в клетках крови – вызваны тем, что аутоантитела (антитела, способные взаимодействовать аутоантигенами, то есть с антигенами собственного организма) атакуют клетки крови. Процесс разрушения красных клеток крови (которые переносят кислород о легких к другим частям тела) называется гемолизом и может вызвать гемолитическую анемию. Это разрушение может быть медленным и соответственно нетяжелым или очень быстрым и требующим немедленной помощи.
- Уменьшение количества белых клеток крови называется лейкопенией и обычно не опасно при СКВ.
- Уменьшение количества тромбоцитов называется тромбоцитопенией. У таких детей могут легко образовываться синяки на коже и возникать кровотечения из различных систем организма, например из пищеварительного тракта, мочевых путей, матки или мозга.
К иммунологическим нарушениям – относится образование аутоантител в крови, что указывает на наличие СКВ:
- Антитела к нативной [лат. natura — природа] ДНК – это аутоантитела, действие которых направлено против генетического материала клетки. Их обнаруживают главным образом при СКВ. Этот тест часто проводят повторно, так как количество антител к нативной ДНК увеличивается в активную фазу заболевания. Этот тест может помочь врачу определить степень активность болезни.
- SM-антитела называются по фамилии первой пациентки, в чьей крови они были найдены (ее фамилия была Смит). Эти антитела находят только при СКВ, что часто помогает уточнить диагноз.
- наличие антифосфолипидных антител.
Антинуклеарные антитела (ANA) – аутоантитела, направленные против ядра клетки. Их определяют в крови почти у каждого пациента с СКВ. Однако, положительный ANA тест, самостоятельно, не является доказательством наличия СКВ. Этот тест также может быть положительным при других заболеваниях.
Лабораторные тесты могут помочь в постановке диагноза СКВ и определить, какие из внутренних органов вовлечены в процесс болезни. Регулярное выполнение анализов крови и мочи важно для контроля активности и тяжести заболевания. Также их выполнение важно для определения эффективности лекарственных препаратов.
Лабораторные тесты, определяющие уровень комплемента в крови.
Комплемент – это собирательный термин для группы белков крови, которые разрушают бактерии и регулируют воспалительный и иммунный ответы. Определенные белки комплемента (С3 и С4) могут быть поглощены в иммунных реакциях. Низкие уровни этих белков свидетельствуют об активности заболевания, особенно о поражении почек.
В настоящее время существует множество тестов способно выявить влияние СКВ на различные части организма: рентгенографию органов грудной клетки (для легких и сердца), ЭКГ и эхокардиографию сердца, определение функциональной способности легких, электроэнцефалографию (ЭЭГ), магнитно-резонансную томографию (МРТ), или другие методы обследования мозга, и возможно биопсии различных тканей. Часто выполняется биопсия почки (удаление маленького кусочка ткани). Биопсия почки дает ценную информацию о типе, степени и времени поражения почки болезнью. Биопсия очень помогает в выборе правильной тактики лечения.
Лечение системной красной волчанки
Основные задачи комплексной патогенетической терапии:
- подавление иммунного воспаления и иммунокомплексной патологии;
- предупреждение осложнений иммуносупрессивной терапии;
- лечение осложнений, возникающих в процессе проведения иммуносупрессивной терапии;
- воздействие на отдельные, резко выраженные синдромы;
- удаление из организма циркулирующих иммунных комплексов и антител.
Основным методом лечения системной красной волчанки является кортикостероидная терапия, которая остается средством выбора даже в начальных стадиях болезни и при минимальной активности процесса. Поэтому больные должны находиться на диспансерном учете с тем, чтобы при первых же признаках обострения заболевания врач своевременно мог назначить кортикостероиды. Доза глюкокортикостероидов зависит от степени активности патологического процесса.
При III степени активности – лечение в условиях специализированного или терапевтического стационара – пульс-терапия глюкокортикостероидами (группа естественных и синтетических препаратов, обладающих физиологическими свойствами гормонов коры надпочечников), иммунодепрессанты. В некоторых случаях можно проводить гемосорбцию (метод лечения, направленный на удаление из крови различных токсических продуктов и регуляцию гемостаза путем контакта крови с сорбентом вне организма).
Если нельзя использовать глюкокортикостероиды (непереносимость, резистентность), назначаются депрессанты в таблетках (любые средства, угнетающие ЦНС или подавляющие и снижающие некоторые аспекты её деятельности) или иммунодепрессанты (средства, угнетающие иммунные реакции). Должны применяться по строгим показаниям с соблюдением необходимых мер предосторожности и только по назначению врача.
При уменьшении степени активности заболевания дозы глюкокортикостероидов снижают по 10 мг в неделю до 20 мг, а затем по 2,5 мг в месяц до поддерживающей дозы 5—10 мг в сутки. Никогда не отменять глюкокортикостероиды летом! Для предупреждения побочных эффектов кортикостероидной терапии применяют препараты калия, анаболические средства, диуретики, ингибиторы АПФ, периферические вазодилататоры, антациды, а также средства метаболического действия.
При развитии осложнений назначают:
- антибактериальные средства (при интеркуррентной инфекции);
- противотуберкулезные препараты (при развитии туберкулеза, чаще всего легочной локализации);
- препараты инсулина, диету (при развитии сахарного диабета);
- противогрибковые средства (при кандидозе);
- курс противоязвенной терапии (при появлении «стероидной» язвы).
Прогноз при СКВ
В последние годы в связи с эффективными методами лечения прогноз улучшился, примерно у 90 % больных удается добиться ремиссии. Однако у 10 % больных, особенно при поражении почек с хронической почечной недостаточностью, прогноз остается неблагоприятным.
Сексуальная жизнь, беременность и рождение детей при СКВ
Большинство женщин, страдающих СКВ сохраняют беременность и рожают здоровых детей. Самое хорошее время для беременности – это период ремиссии заболевания без приема лекарств или прием малой дозы глюкокортикостероидов (другие препараты могут быть вредны для плода). Женщинам, болеющим СКВ, бывает трудно забеременеть или вследствие наличия активного заболевания или приема препаратов. СКВ также может сопровождаться повышенным риском выкидышей, преждевременных родов и врожденных нарушений у детей, известных как неонатальная волчанка. Женщины с повышением уровня антифосфолипидных антител (это аутоантитела, вырабатывающиеся против фосфолипидов (части мембраны клетки) собственного организма или белков, которые связываются с фосфолипидами. Повышают возможность свертывания крови в кровеносных сосудах) имеют высокий риск возникновения проблем с беременностью. Течение самой беременности может ухудшать симптомы СКВ или вызывать обострение заболевания. Поэтому, всех беременных женщин, страдающих СКВ, должен регулярно наблюдать гинеколог, знающий о высоком риске при такой беременности и работающий тесно с ревматологом.
Самыми безопасными методами контрацепции при СКВ считаются барьерные методы (презервативы и диафрагмы) и спермицидные препараты (это препараты, которые убивают сперматозоиды). Контрацептивные таблетки, содержащие эстроген, могут повышать риск возникновения обострений при СКВ.
Несмотря на симптомы волчанки и возможные побочные эффекты лечения, больные могут повсеместно поддерживать высокий уровень жизни. Чтобы справиться с волчанкой, надо понять болезнь и ее воздействие на организм. Для пациентов с волчанкой важно регулярно заботиться о здоровье, несмотря на обращение за помощью только тогда, когда симптомы ухудшаются. Сбалансированная диета одна из важных частей плана лечения.
При активности заболевания, когда у Вас ухудшен аппетит, может быть полезен прием поливитаминов, которые могут быть рекомендованы Вашим доктором. Однако еще раз напоминаем, что чрезмерное увлечение витаминами и физическими упражнениями могут осложнить Ваше заболевание.
Желательно полное воздержание от алкоголя. Алкоголь потенциально вредное воздействие на печень, особенно это вредно при постоянном приеме лекарственных препаратов.
Стоит исключить пребывание на солнце, даже в течении короткого промежутка времени (не больше 30 минут) или процедуры с ультрофиолетовым излучением, так как все это вызывает появление различных высыпаний на кожных покровах у 60-80% больных СКВ. Солнечные лучи могут генерализовать проявления кожного васкулита, вызвать обострение СКВ, с проявлениями лихорадки или вовлечением других жизненно-важных органов – почек, сердца, центральной нервной системы.
Постоянный медицинский контроль и лабораторные анализы позволяют доктору заметить любые изменения, что может помочь предотвратить обострение. Предметом выбора лечения, разрабатываемым в настоящее время, является реконструкция иммунной системы с помощью трансплантации костного мозга.